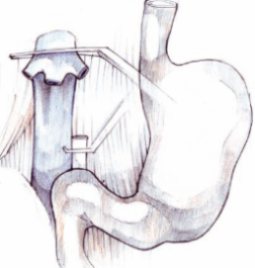
Al clampar la vena Porta del paciente, se excluye el Sistema Porta de la circulación general y se produce un éstasis de la sangre procedente del intestino delgado, colon, bazo, estómago y páncreas.
En el tiempo en que dura la fase anhepática, se acumulan en este territorio asplácnico sangre que contiene muchas sustancias tóxicas, cuyo paso en cantidad, al torrente circulatorio general, puede provocar una serie de trastornos y alteraciones hemodinámicas denominadas Síndrome de Re perfusión que podría llegar a ser fatal. Para evitarlo, se realiza habitualmente una anastomosis entre la vena Porta y la vena Cava Inferior. De este modo no se acumula la sangre de las venas esplénica y mesentérica superior.
Esta anastomosis se suele realizar con dos suturas de monofilamento no absorbible de 5/0.
Es necesario previamente aislar la zona de la vena Cava donde se va a anastomosar mediante un clamp de Satinsky o similar (Cooley, o Derra-Cooley). Además se hace un clampaje y sección de la vena Porta con una grapadora ENDO GIA Universal con carga vascular de 30 mm roticulator.
Se usa bisturí frío largo con hoja de nº 11 y tijera de Pott para abrir los vasos. Una vez concluida la anastomosis, se retira el clamp de la vena Cava.
PIGGY-BACK
Esta técnica consiste en la preservación de la vena Cava Inferior (VCI) retro hepática al realizar la hepatectomía.
- Primero se ligan todas las venas que aportan sangre a esta desde el parénquima hepático.
- Posteriormente se clampa con un Clamp de Klintmalm la confluencia de las tres venas supra hepáticas (VCSH) derecha media e izquierda con la VCI retro hepática.
- Para hacer el Piggy-Back, se utiliza disector y pinzas de disección vascular de 30 cm, ligaduras de 3/0, Hemoclip y tijeras de Metzembaum largas y de Mayo para hilos.
- También utilizan el Ligasure para ligar y sellar los vasos.
- Durante toda la fase de hepatectomía, utilizamos suero fisiológico de irrigación caliente, a unos 37ºC para lavar el campo quirúrgico cuando se requiera. Con esto se intenta compensar las pérdidas de calor debidas a la laparotomía amplia.
- Esta modificación técnica evita el bypass veno-venoso que en los primeros tiempos se utilizaba con la máquina de circulación extracorpórea o biopump23 y se eliminan las consecuencias negativas de la obstrucción del flujo de la vena cava.
- Por el contrario, en la técnica clásica, la interrupción del flujo de la cava y porta producen una disminución del gasto cardiaco de un 40-50% y un aumento de las resistencias periféricas de un 75-90%.
Esta técnica piggy back es de especial indicación en la actualidad, acortando el tiempo operatorio con menos sangramiento y por ende menor consumo de hemoderivados. y menor incidencia de complicaciones post operatorias. Todas estas ventajas han hecho que la técnica de piggyback sea utilizada de rutina para el trasplante hepático de adultos por muchos grupos en todo el mundo y sea la técnica más utilizada en nuestro país en la actualidad.
FASE ANHEPÁTICA
Clampaje vascular de:
- Arteria hepática con un Bulldog metálico o de plástico.
- Vena Porta, con un Clamp de Dardik.
- Venas supra hepáticas con un Clamp de Klintmalm mediano.
El clamp de Klintmalm que se suele usar es el mediano, pues se debe tener uno mayor para situarlo por detrás de este en el caso de que se quiera modificar el clampaje de la vena Cava.
Otra técnica para modificar la posición del clamp es utilizar entre cuatro y cinco pinzas Allis con las que se sujetan los bordes de sección de la vena Cava sellándola, y pudiendo así cambiar la posición del clamp de Klintmalm.
Una vez colocado el clamp, se asegura este con una ligadura de seda fuerte, del 2, para evitar su apertura accidental.
Para terminar la hepatectomía propiamente dicha se seccionan los vasos en orden inverso a su clampaje terminando con la liberación del peritoneo postero superior y procediendo a la extracción hepática, cortando cerca del clampaje de las VCSH.
El lecho posterior se hemostasia con bisturí de Argón.
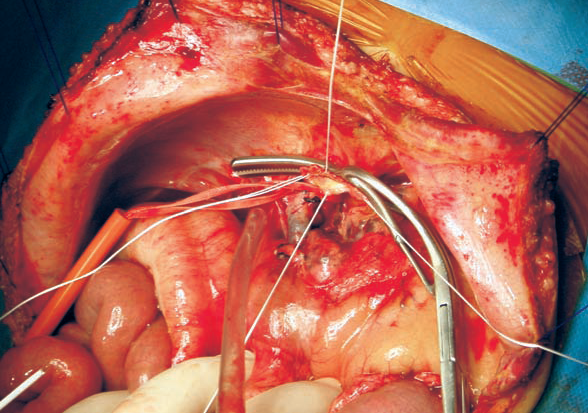
Se realiza una plastia de las tres bocas de las VCSH con sutura monofilamento no absorbible de 5/0 para que quede una sola boca. Después el cirujano deja puestos dos suturas de monofilamento no absorbible de 3/0 para posteriormente hacer la anastomosis de la vena Cava, y los prepara referenciados con dos mosquitos protegidos.
IMPLANTE
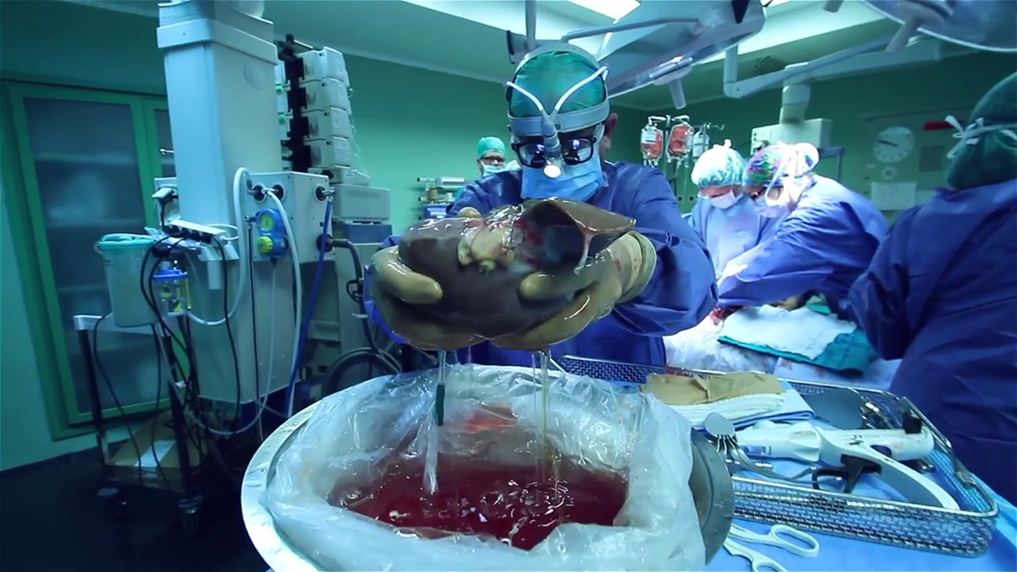
El hígado a implantar o injerto, se encuentra dentro de una bolsa con solución de “Wisconsin” a 4ºC con una cánula de perfusión en la vena Porta. Tras realizar el trabajo de Banco se deja preparado en una mesa auxiliar sobre hielo y en condiciones estériles.
Al colocar el hígado en la cavidad abdominal del receptor se sitúa sobre una toallita humedecida en solución de Wisconsin para que se deslice al interior de la cavidad. Tendremos preparado suero fisiológico frío.
Se inicia el tiempo de anastomosis vasculares. En el registro de los tiempos claves del trasplante hepático, se anota esta como la hora en que se extrae el injerto del hielo, y se incluye en el tiempo de isquemia fría, el cuál empezó con el clampaje del hígado todavía en el donante. Desde este momento la irrigación del órgano y de la cavidad se hace con suero fisiológico de irrigación a 4º C.
La temperatura central baja mucho por este motivo. Este efecto indeseable se reduce si aumentamos la temperatura del aire del sistema de sábana térmica.
Tendremos preparados suero Ringer No Lactado frío también a 4ºC con sistema “Uromatic”. El sistema de irrigación se conecta inmediatamente a la sonda con la que viene canalizada la vena porta del hígado del donante y se inicia la perfusión para lavar el nuevo órgano, eliminando así los restos de solución de preservación. Esto se realizará simultáneamente con la anastomosis de la cava, por lo que adecuaremos el ritmo de perfusión para pasarle 1500 ml de esta solución. Este lavado entra en el hígado por la vena Porta, y sale por la vena Cava que se está anastomosando. Para recogerlo se coloca el aspirador metálico flexible en el fondo del lecho hepático.
Para la anastomosis de las tres venas Cavas supra hepáticas del receptor con la vena Cava del donante se utilizan las dos suturas de 3/0 que se dejaron preparadas.
Las anastomosis que se realizan en el implante hepático se hacen siempre con dos suturas una para la cara posterior del vaso y otra para la cara anterior. Estas suturas son de monofilamento no absorbible y tienen dos agujas cada una de ellas. Los mosquitos que las sujetan deben ser siempre protegidos para no dañar el hilo. Es importante humedecer los dedos del cirujano a la hora de hacer los nudos para que el hilo se deslice sin fricción. Esto disminuye el riesgo de rotura de la sutura.
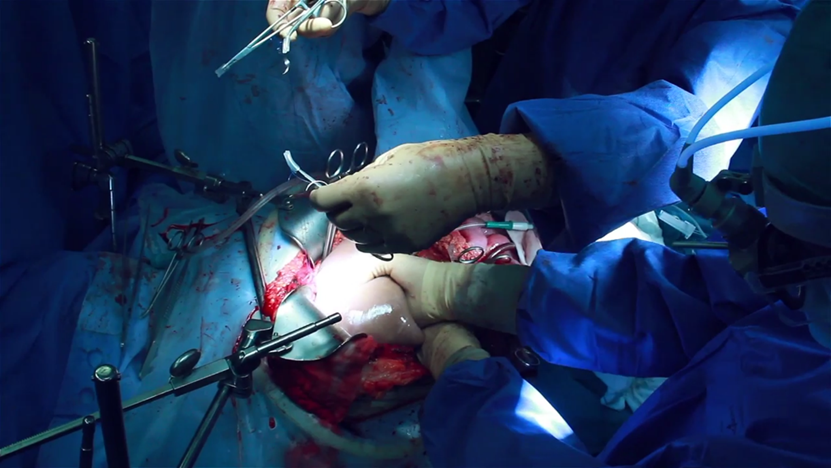
ANASTOMOSIS PORTO-PORTAL
Se clampea con un clamp de Dardik la vena Porta receptora que estaba ligada mediante una sutura mecánica. A continuación, se prepara la boca anastomótica con pinzas de relojero de 18 cm y tijera de Steren tenotomy supercut (muy fina y negra).
La vena Porta donante se libera de la cánula de irrigación cortando la ligadura con el bisturí frío o con tijera de hilos. A continuación se procede a la anastomosis con la sutura de monofilamento irreabsorbible de 5/0. Dos suturas con doble aguja y con sus respectivos mosquitos baby protegidos.
Puede ocurrir que exista una trombosis portal del paciente receptor. Esto obliga al cirujano a utilizar sondas de lavado, catéter de Fogarty y otros medios para solucionarlo.
Unos minutos antes de terminar esta anastomosis, el cirujano avisa al anestesista para que esté preparado ante un posible Síndrome post reperfusión. Si no se ha hecho una anastomosis Porto-Cava preventiva, el cirujano deja perder una pequeña cantidad de sangre para que se eliminen con ella parte de las toxinas acumuladas durante la fase anhepática. Para ello es necesaria la colaboración de la enfermera circulante, que le avisará cuando en el receptal del aspirador se acumulen los mililitros de sangre deshechada estipulados.
Una vez completada la anastomosis portal se desclampa la vena Cava retrohepática y después la vena Porta. Es el momento de la reperfusión portal y el final de la isquemia fría.
A partir de aquí utilizaremos suero fisiológico de irrigación caliente, unos 38ºC, en gran cantidad, con el que se baña totalmente la cavidad abdominal y el hígado. Se recupera el aspirador del campo quirúrgico, cambiándole el terminal por un Yankauer grueso.
En este tiempo de la cirugía, no se pueden retirar de la mesa de instrumentación los portaagujas de 30 mm y de 26 mm usados para las dos anastomosis con sus respectivas suturas montadas en ellos,listos para ser usados rápidamente en caso de alguna fuga de sangre. También tendremos listos los clamps que se acaban de retirar.
ANASTOMOSIS DE LA ARTERIA HEPÁTICA
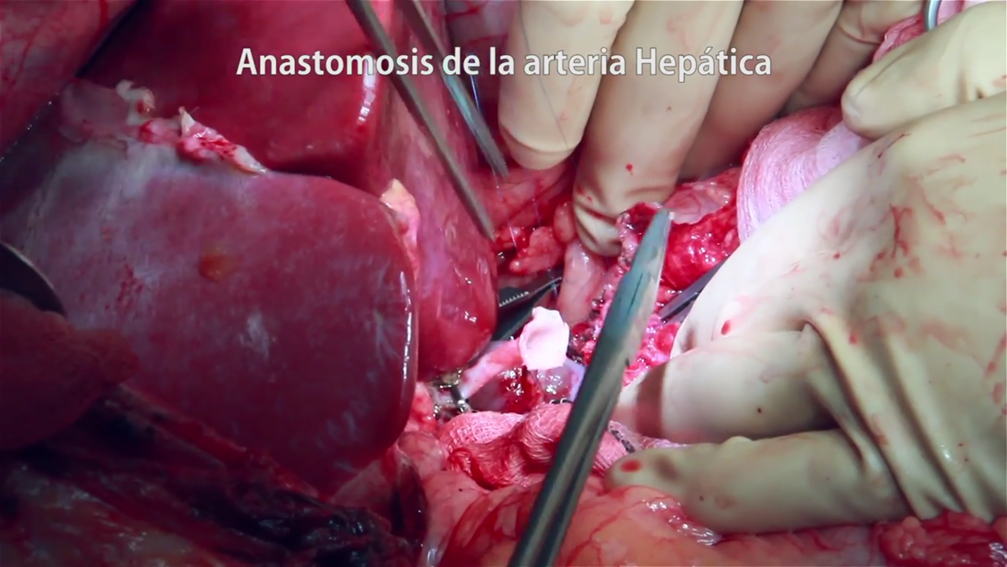
Admite gran variabilidad ya que se trata de comunicar el árbol arterial de donante y el del receptor y esto puede realizarse entre diversos puntos y con diversos tipos de anastomosis: latero lateral, término lateral o término terminal. Cualquiera de ellas es válida, y la clave está en lograr una buena boca anastomótica y afrontar adecuadamente ambas íntimas mediante una sutura continua o bien con puntos sueltos.
Se inicia con la preparación de las bocas anastomóticas de la arteria hepática común del receptor. Este vaso lleva puesto el clamp o el bulldog desde que fue seccionada. La arteria Hepática del injerto se prepara normalmente con el trabajo de banco. Para esta preparación se utiliza tijera de Metzembaum fina o tijera supercut, con pinzas de disección vasculares o pinza de relojero de 18 cm. Se pueden usar varios bulldogs de plástico amarillo, que se entregan montados sobre una pinza Bengolea.
Para la anastomosis de la arteria hepática utilizaremos dos suturas de monofilamento irreabsorbible 6/0 con agujas de 9 mm.
En algunos casos se utiliza papaverina intra arterial como vasodilatador. Para esto tenemos preparada una jeringa de 20 ml con papaverina no inyectable y con un catéter venoso periférico de calibre adecuado al vaso que se va a irrigar. También tendremos una jeringa de 20 ml con suero fisiológico caliente y otra jeringa de 20 ml con solución de Ringer con Heparina sódica. Esta última se utiliza en el interior de la arteria antes de ser cerrada completamente.
Cuando se termina la anastomosis, se desclampea la arteria restableciendo el aporte de sangre arterial al órgano. Se termina la Isquemia Caliente.
FLUJÓMETRO
Una vez anastomosadas la vena Porta y la arteria hepática, es posible comprobar el flujosanguíneo de ambos vasos mediante un dispositivo de medición llamado flujómetro. Este consiste en un Doppler con dos sondas para vasos de distintos calibres. Los que se usan en este servicio son una sonda de 6 mm, para la arteria hepática y otra de 12 mm para la vena porta.
Antes de situar la sonda abrazando al vaso, esta debe ser impregnada suficientemente de gel conductor. Hay que dejar la sonda unos segundos después de que se indique en el visor del dispositivo que hay señal suficiente. De esta forma, en el registro que se puede obtener en papel, vendrá detallado, al final, el flujo máximo o pico y el flujo medio de la medición.
ANASTOMOSIS BILIAR
A continuación se procede a la colecistectomía según técnica habitual ligando el conducto cístico y la arteria cística con ligaduras de seda de 3/0.
La técnica de la anastomosis es similar a la arterial por el calibre de la sutura, aunque sin el inconveniente del sangrado. Sin embargo, desde que se terminaron las anastomosis vasculares, es posible que el conducto hepático del injerto ya esté produciendo bilis.
Para preparar la vía biliar para la anastomosis es posible que se usen sondas de irrigación, como las de col angiografía, o las cánulas metálicas que se usan en el banco.
HEMOSTASIA Y CIERRE
Revisadas todas las anastomosis y el buen funcionamiento de la vía biliar, se realiza Una hemostasia meticulosa y la extracción de un fragmento del hígado implantado que servirá de Biopsia de Tiempo Cero. Esta cuña hepática se extrae con bisturí frío Habitualmente. La biopsia se envía al servicio de Anatomía Patológica para su análisis en un bote con formaldehído. A continuación, opcionalmente, se puede proceder a la colocación de un drenaje aspirativo “Jackson –Pratt” con la ayuda de bisturí eléctrico y una pinza de Crile.
Lo fijarán a la piel con seda de 2/0 de aguja recta. Ya no es habitual dejar una sonda de Kehr como tutor de la vía biliar.
El cierre se realizará en dos planos con 1 sutura de monofilamento absorbible de hilo doble (Loop) calibre 0 y otra igual calibre 1.
La piel se sutura con grapas. Por último se limpia la piel del paciente y colocan los apósitos.
CONTEO DE MATERIAL TEXTIL (COMPRESAS, GASAS), PUNZANTE E INSTRUMENTAL
En materia de Seguridad del Paciente, uno de los las intervenciones del instrumentador quirúrgico más importantes es el control de los materiales utilizados durante la cirugía. A este procedimiento se le denomina conteo.
Hay que tener claro, que el control y conteo del material e instrumentales en la cirugía es responsabilidad del cirujano, y del instrumentador quirúrgico y circulante. Todo el equipo debe ser consciente de la importancia de esta actividad y colaborar en ella. El objetivo es evitar efectos indeseables el olvido de material textil (Compresas, gasas, etc.), punzante o instrumental en el interior del paciente. Otro objetivo de este control es evitar el extravío de instrumental, entre las ropas o deshechos de la intervención.
COMPLICACIONES POTENCIALES
Problemas asociados a cada una de las Fases del Implante hepático con repercusión hemodinámica.
El implante hepático consta de tres fases bien diferenciadas:
FASE PRE-ANHEPÁTICA
De Disección o Hepatectomía, comienza con la incisión de la piel y termina con la disección y clampaje del hilio hepático y de la vena Cava retro hepática y de las venas supra hepáticas derecha, media e izquierda. Al final de esta fase es cuando se realiza la hepatectomía.
- El principal problema que se puede presentar en esta fase es la hemorragia. El trabajo de mantenimiento hemodinámico es fundamental.
- En esta fase se establece la anestesia y todos los sistemas de control necesarios para detectar cualquier alteración. Además se realiza una reposición sistemática de líquidos y sangre si fuera preciso, así como corrección del equilibrio ácido-base según los resultados de los análisis bioquímicos realizados.
- El mantenimiento de la temperatura central alrededor de los 36ºC es uno de los objetivos que se persigue. Es muy frecuente que en la primera hora de anestesia se produzca una hipotermia leve que es posible evitar. Este periodo suele durar entre 2 y 4 horas desde la inducción anestésica. Durante ese tiempo hay que tener especial atención al control de la posición quirúrgica para evitar una lesión, (cambio de posición de la cabeza, taloneras, flexo extensión de Miembros Inferioriores).
FASE ANHEPÁTICA
Se inicia con la ligadura y sección de la arteria Hepática, vena Porta y venas Supra-hepáticas en su confluencia con la vena Cava Inferior Retro-hepática.
Comienza la isquemia fría en el receptor del trasplante. Se irriga el campo quirúrgico con suero fisiológico frío, a 4ºC y además se lava el injerto interiormente con suero Ringer a 4ºC.
En esta fase se produce además un secuestro de líquido intravascular circulante por el clampaje venoso del hígado. Esta circunstancia podría alterar el equilibrio hemodinámico provocando.
Deterioro hemodinámico, con alteraciones de la presión arterial y/o arritmias
Aumento de la PVC en lechos esplénico y renal (hemorragia, insuficiencia renal y edema intestinal).
Problemas metabólicos como la acidosis láctica, alteración de la depuración de aminoácidos e hipocalcemia.
Coagulopatías, inicio de fibrinolisis.
Hipotermia leve o moderada de hasta 34ºC o menos debido al uso de sueros fríos a 4ºC de temperatura.
Para evitar este deterioro hemodinámico del paciente, con frecuencia se realiza una anastomosis Porto-Cava como se explica en el apartado dedicado al procedimiento quirúrgico. Mediante este bypass la sangre de los territorios de la vena Porta pueden seguir fluyendo hacia la vena Cava para continuar a la circulación general. Aunque esta sangre no es procesada por el hígado no se produce su éxtasis.
FASE POST-ANHEPÁTICA Ó DE REVASCULARIZACIÓN
Se inicia con el desclampaje inicial de la vena Cava supra hepática y de la vena Cava infra hepática. Posteriormente se desclampa la vena Porta. En este momento aparecen los cambios hemodinámicos más dramáticos y es lo que se denomina “SÍNDROME POSTREPERFUSIÓN” y se caracteriza por los siguientes síntomas:
- Hipotensión atribuida a embolismo graso y a la sangre fría del injerto.
- Hiperpotasemia.
- Liberación de otras sustancias acumuladas en la fase anhepática.
- Hemorragia por trastornos de coagulación
El Síndrome de post reperfusión se puede dar en los 5 minutos siguientes a la reperfusión venosa de injerto. Es un momento crítico de la cirugía y precisa de la presencia y atención de todo el personal implicado en trasplante.